Makula / Netzhaut
Die Netzhaut ist ein Teil des zentralen Nervensystems und dient der Übersetzung von Lichtreizen in Nervenimpulse, die über den Sehnerven zum Gehirn weitergeleitet werden. Die Makula lutea („gelber Fleck“) bildet den zentralen Anteil der Netzhaut, in der besonders viele Sinneszellen zur Verarbeitung der Lichtreize vorhanden sind. Während die peripheren Anteile der Netzhaut der Orientierung und dem Dämmerungssehen dienen, wird das scharfe Farbensehen ausschließlich durch die Makula ermöglicht. Bei der Umwandlung der Lichtreize in Nervenimpulse entstehen in der Makula Abfallprodukte, die von der Netzhautunterlage, dem retinalen Pigmentepithel (RPE), wieder abgebaut werden.
Altersabhängige Makuladegeneration (AMD)
Ursachen
Wie der Name vermuten lässt, handelt es sich bei der AMD um eine Erkrankung, die mit zunehmendem Alter auftritt. Meistens wir die Erkrankung nach dem 60. Lebensjahr diagnostiziert. Hierbei schafft es das retinale Pigmentepithel nicht mehr die Abfallprodukte der Netzhaut abzubauen, so dass diese unter der Makula akkumulieren und in der Folge zur Schädigung der Sinneszellen führen.
Die genauen Krankheitsprozesse, die zur AMD führen, sind noch nicht abschließend geklärt. Als gesicherter Risikofaktor gilt neben dem Alter das Rauchen.
Symptome
Im Anfangsstadium der AMD bemerken die Patienten kaum Symptome, so dass die Erkrankung beim Augenarzt meist zufällig entdeckt wird. In der Frühphase können eine verlängerte Dunkeladaptation sowie Sehschwierigkeiten bei schlechten Lichtverhältnissen auftreten. Später kommt es zur Verminderung der Sehschärfe sowie Verzerrtsehen. Im Endstadium sieht man in der Mitte nur noch einen schwarzen Fleck, so dass das Lesen und das Erkennen von Gesichtern nicht mehr möglich ist. Da bei dieser Erkrankung die peripheren Netzhautanteile nicht betroffen sind, ist eine Orientierung im Raum und das Dämmerungssehen auch bei den Spätformen weiterhin möglich.
Formen der AMD
Trockene AMD
Bei der trockenen AMD bilden sich anfangs sogenannte „Drusen“ in Folge der Akkumulation von Abfallprodukten unter der Netzhaut. Diese können mit der Zeit größer werden und miteinander konfluieren. Später kommt es zu massiven Defekten des retinalen Pigmentepithels („areoläre Atrophie“), die zu einem Funktionsverlsut der Netzhautmitte führen.
Die trockene AMD schreitet meistens über Jahre voran, kann aber trotzdem im Endstadium zu einer deutliche Seheinschränkung führen. Kommt zu einem Übergang in eine feuchte AMD, kann die Sehverschlechterung auch in kurzer Zeit voranschreiten.
Feuchte AMD
Bei der feuchten AMD kommt es zur Gefäßeinsprossung aus der Aderhaut entweder unter oder in die Netzhaut aufgrund des „porösen“ retinalen Pigmentepithels. Diese Gefäßeinsprossung nennt man „choroidale Neovaskularisation“ (CNV). Die Einsprossung wird durch die gefäßbildenden Hormone (VEGF) verursacht und aufrechterhalten. Die Wände der neu gebildeten Gefäße sind instabil. In der Folge kommt es zur Schwellung der Netzhaut durch die Einlagerung von Wasser aus den Gefäßen. Außerdem kann es zu Blutungen in die Makula kommen. Unbehandelt führt diese Form zur raschen Sehminderung aufgrund der Schädigung der Sinneszellen und im Endstadium zur Erblindung.
Diabetische Retinopathie
Im Rahmen des Diabetes kann es zu Veränderungen in der Netzhaut kommen, die man diabetische Retinopathie nennt. Risikofaktoren für die eine diabetische Retinopathie sind unter anderem ein schlecht eingestellter Blutzuckerwert, eine lange Diabeteserkrankung, Schwangerschaft, hoher Blutdruck sowie eine diabetische Nierenerkrankung.
Bei dieser Netzhauterkrankung werden verschiedene Formen unterschieden.
Nicht proliferative Retinopathie
Durch die Bindung von Zuckermolekülen an die Gefäßwende kommt es zur Schädigung der kleinen Netzhautgefäße (Mikroangiopathie). In der Folge kommt es zu Aussackungen der Gefäßwende (Mikroaneurysmen) und zu punktförmigen Blutungen in der Netzhaut. In diesem Krankheitsstadium werden noch keine neuen Gefäße gebildet (Nicht-Proliferativ).
Proliferative Retinopathie
Aufgrund der Gefäßschädigung kommt es in diesem Krankheitsstadium zu einer Sauerstoffunterversorgung der Netzhaut. Als Folge werden Hormone (VEGF) ausgeschüttet, die zur Bildung von neuen Gefäßen auf der Netzhaut führen, die in den Glaskörper hineinragen können. Diese neuen Gefäße führen aber zu keiner Besserung der Sauerstoffversorgung. Unbehandelt führt diese schwere Form zu Blutungen aus den neuen Gefäßen in den Glaskörper, zur Netzhautablösung, einem schweren Glaukom und letztendlich zur Erblindung.
Diabetisches Makulaödem
Aufgrund der undichten Gefäßwende kommt es im Bereich des schärfsten Sehens (Makula lutea) zur Wasseransammlung in der Netzhaut. Unbehandelt sinkt die Sehschärfe kontinuierlich ab.
Retinale Gefäßverschlüsse
Arterielle Gefäßverschlüsse
Bei den arteriellen Gefäßverschlüssen handelt es sich im Prinzip um einen Schlaganfall der Netzhaut. Durch die Sauersoffunterversorgung kommt es zum Absterben der Sinneszellen. Das äußert sich in Gesichtsfeldausfällen oder einem kompletten Gesichtsfeldausfall auf dem betroffenen Auge. Leider sind diese Gesichtsfelddefekte in den meisten Fällen irreversibel.
Venöse Gefäßverschlüsse
Bei den venösen Thrombosen der Netzhaut können sowohl ein Teilast als auch die komplette Zentralvene betroffen sein. Die häufigste Ursache ist eine Kompression der Vene durch eine verhärtete Netzhautarterie (Arteriosklerose). Durch den fehlenden Abfluss kommt es in Folge zu einem Blutstau in der Netzhaut. Typischerweise sieht der Augenarzt bei der Untersuchung diffuse Blutungen auf der Netzhaut. In der Folge können ähnlich wie bei der diabetischen Retinopathie ein Makulaödem sowie Gefäßneubildungen (Proliferative Retinopathie) entstehen.
Diagnostik
Augenspiegelung
Mit Hilfe der Augenspiegelung kann der Augenarzt mit Hilfe einer speziellen Linse durch die Pupille die Netzhaut betrachten. Mit Hilfe dieser klassischen Methode können die meisten Erkrankungen schon gut diagnostiziert werden. Meistens ist aber hierfür eine Pupillenerweiterung erforderlich, so dass das Auto fahren für 4 bis 6 Stunden nicht mehr möglich ist.
Anhand der Befunde kann der Augenarzt entscheiden, ob weitere Spezialuntersuchungen erforderlich sind.
Optische Kohärenztomografie (OCT) der Makula
Die OCT hat seit ihrer Einführung in die Diagnostik die Augenheilkunde revolutioniert. Bei diesem Verfahren wird spezielles Licht von der Netzhaut zurückreflektiert. Das Gerät ist somit in der Lage ein zwei – oder dreidimensionales Bild der Netzhaut mit einer Auflösung im Mikrometerbereich darzustellen. Somit können die einzelnen Netzhautschichten genau beurteilt werden. Kleinste Veränderungen der Netzhaut können meistens nur mit dem OCT sicher diagnostiziert werden.
Es handelt sich um eine schnelle und schmerzfreie Untersuchung. Eine Pupillenerweiterung ist nicht erforderlich.
Die Untersuchung eignet sich damit hervorragend für die Diagnostik und Verlaufskontrolle von Makulaerkrankungen wie die AMD oder das diabetische Makulaödem.
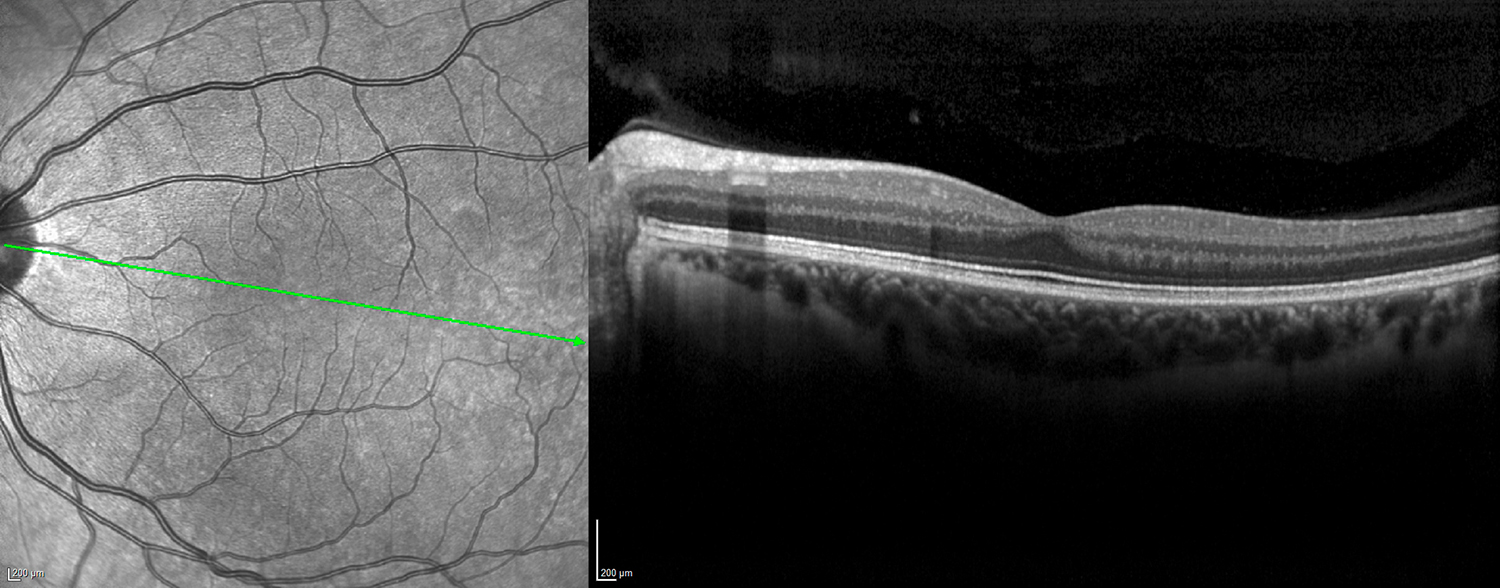 Normales OCT mit der Abbildung der verschiedenen Netzhautschichten
Normales OCT mit der Abbildung der verschiedenen Netzhautschichten
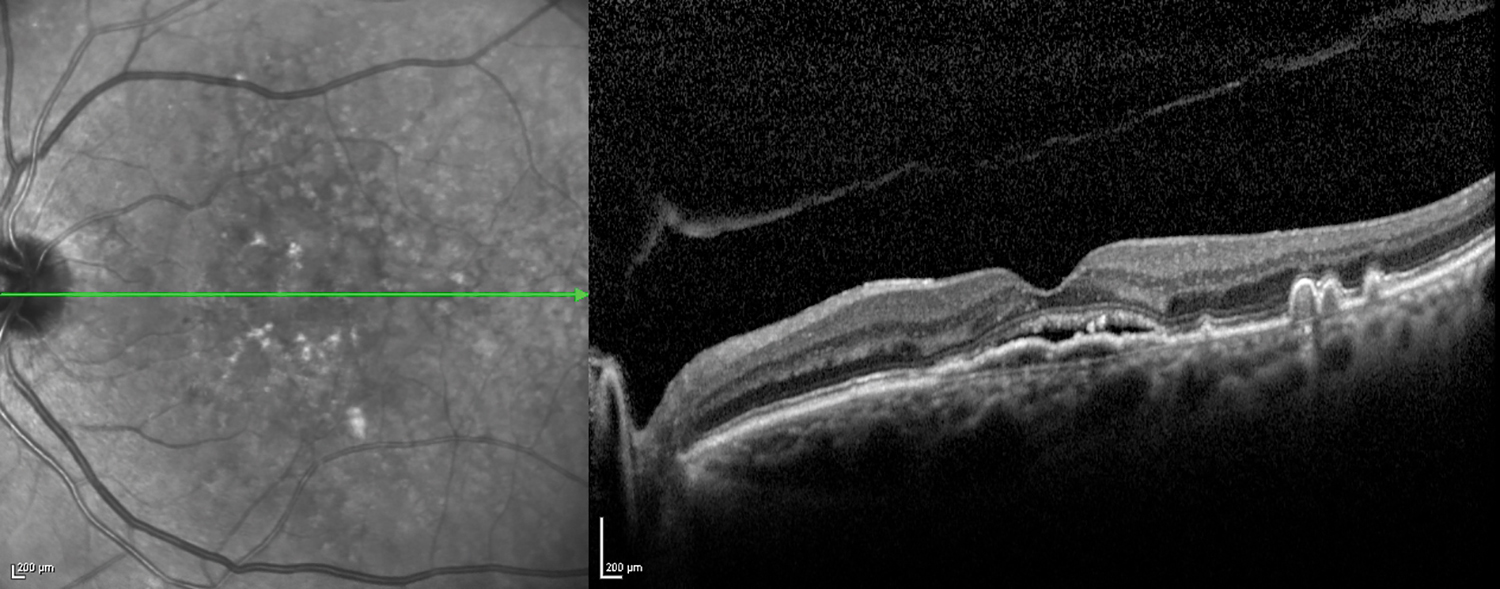 OCT mit feuchter Makuladegeneration (Beide Bilder von Spectralis OCT, Heidelberg Engineering)
OCT mit feuchter Makuladegeneration (Beide Bilder von Spectralis OCT, Heidelberg Engineering)
Fluoreszenzangiographie (FAG)
Die Fluoreszenzangiographie ist ein Verfahren zur Darstellung der Netzhaut- und Aderhautgefäße. Hierbei wird durch eine venösen Zugang Farbstoff (Fluoreszein) in den Körper injiziert. Dieser gelangt auch über den Blutkreislauf in die Gefäße der Augen. Die Passage des Farbstoffs durch die Netz- und Aderhaut kann mit einer speziellen Kamera aufgenommen werden. Durch dieses Verfahren können unter anderem Unregelmäßigkeiten in der Gefäßarchitektur sowie Leckagen (Undichtigkeit der Gefäße) festgestellt werden.
Die Fluoreszenzangiographie ist für die Diagnose folgender Erkrankungen wichtig
- Feuchte Makuladegeneration und andere Erkrankungen der Makula
- Diabetische Retinopathie
- Gefäßverschlüsse sowie andere Durchblutungstörungen der Netzhaut
- Tumore der Aderhaut
Bei der Untersuchung wird die Pupille erweitert. Das Auto fahren ist danach für 4 bis 6 Stunden nicht möglich. Zur Injektion des Farbstoffs ist ein kleiner venöser Zugang am Arm erforderlich. Durch den Farbstoff kann die Haut für 1 bis 2 Tage gelblich erscheinen. Allergische Reaktionen treten selten auf, müssen aber entsprechend behandelt werden. Planen sie für die Untersuchung und Nachbesprechung ca. eine Stunde ein.
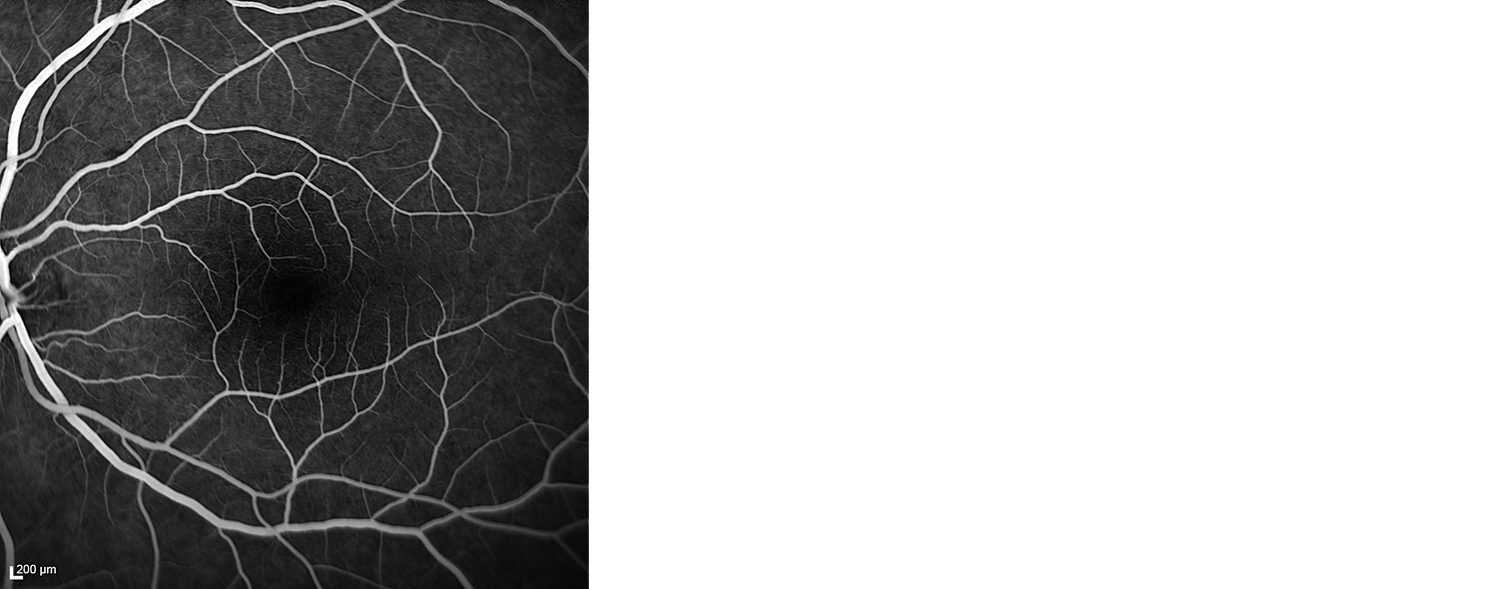 Normale Fluoreszenzangiographie (Spectralis OCT, Heidelberg Engineering)
Normale Fluoreszenzangiographie (Spectralis OCT, Heidelberg Engineering)
Therapie
Netzhautlaser
Bei bestimmten Netzhauterkrankungen kommt der Argon-Laser zum Einsatz. Bei der Behandlung wird die Pupille weit getropft. Anschließen wird das Auge mit Tropfen betäubt. Nach der Betäubung wird ein Kontaktglas auf das Auge gesetzt. Die Anwendung des Lasers erfolgt in sitzender Position an einer Spaltlampe. Mit dem Laser wird punktuell thermische Energie auf Netzhaut appliziert. Hierdurch entstehen nach einer gewissen Zeit Vernarbungen an den entsprechenden Stellen.
Häufig wird der Argon-Laser verwendet um ein Netzhautloch kreisförmig zu umschließen, damit keine Netzhautablösung entsteht.
Bei Gefäßneubildungen der Netzhaut, z.B. im Rahmen eines Diabetes oder eines Gefäßverschlusses, werden flächige Behandlungen der Netzhautperipherie (panretinale Laserkoagulation) zur Rückbildung der neuen Gefäße durchgeführt. Hierdurch werden weitere Komplikationen wie Blutungen und eine Netzhautablösung vermieden.
Bei der fokalen Laserkoagulation werden in der Makula bei bestimmten Indikationen undichte Gefäße verödet, um die Flüssigkeitsansammlung in der Makula zurückzubilden.
Intravitreale operative Medikamenteneingabe (IVOM)
Viele Makulaerkrankungen galten lange Zeit als schwer behandelbar. Häufig wurde versucht mit Hilfe von Operationen, Bestrahlungen oder Lasereingriffen die Makulaerkrankung aufzuhalten. Leider waren die Methoden in der Vergangenheit wenig erfolgreich. Mit der Einführung der intravitrealen Injektionen hat sich die Behandlung der Makulaerkrankungen enorm verbessert. Hierbei werden Medikamente über eine kleine Spritze direkt in den Glaskörperraum (intravitreal) gegeben. Hierdurch kann der Krankheitsprozess häufig stabilisiert werden.
Es wird meistens ein Antikörper gegen gefäßbildende Hormone (Vascular endothelial growth factor, VEGF) injiziert. Durch Blockade des Gefäßwachstums wird bei der feuchten AMD, beim diabetischem Makulaödem sowie beim Makulaödem nach Gefäßverschlüssen der Krankheitsprozess aufgehalten. Bei bestimmten Makulaerkrankungen (Diabetes, Gefäßverschlüsse, entzündliche Prozesse) kann alternativ auch Kortison injiziert werden. Seit kurzem liegt auch eine Zulassung für die proliferative diabetische Retinopathie vor.
Die Wirkung der intravitrealen Medikamente sind begrenzt, so dass häufig monatliche Injektionen über einen längeren Zeitraum erforderlich sind. Die Therapie kann beendet werden, wenn keine Wasseransammlung in der Makula mehr zu finden ist. Allerdings sind danach monatliche Kontrollen erforderlich, um einen erneute Wassereinlagerung auszuschließen.
Es ist natürlich verständlich, dass die Vorstellung eine Spritze in das Auge zu bekommen bei vielen Menschen Unbehagen auslöst. Trotzdem müssen Sie als Patient keine Angst haben. Das zu behandelnde Auge wird vor dem Eingriff lokal mit Augentropfen betäubt. Danach erfolgt eine Reinigung und Desinfektion nach einem standardisiertem Hygienekonzept. Die Injektion dauert nur ein paar Sekunden und ist schmerzfrei. Nach der Behandlung bekommen Sie eine durchsichtige Augenklappe, die Sie nach einer Stunde wieder entfernen können.

